Endoskooppinen retrogradinen kolangiopankreatikografia

Endoskooppinen retrogradinen kolangiopankreatikografia (ERCP) on lääketieteellinen sappi- ja haimateiden kuvantamismenetelmä, joka suoritetaan tähystyksen eli endoskopian avulla. ERCP:n yhteydessä voidaan tehdä myös erilaisia hoitotoimenpiteitä. Suomessa tehdään vuosittain noin 2000 ERCP-kuvausta pääosin yliopistosairaaloissa[1].
Lyhenne ERCP tulee menetelmän englanninkielisestä nimestä endoscopic retrograde cholangiopancreatography. Endoskooppinen tarkoittaa tähystyksen eli endoskopian avulla suoritettavaa toimenpidettä. Retrogradinen viittaa siihen, että kuvauksen aikana edetään pohjukaissuolen nystyn kautta taaksepäin sappi- ja haimateihin – vastakohta termille on anterogradinen, joka tarkoittaa eteenpäin eli tässä tapauksessa tiehyistä kohti pohjukaissuolta suuntautuvaa kuvantamista tai muuta toimenpidettä. Sana kolangio- viittaa sappiteihin ja pankreatiko- haimaan. ERC (endoskooppinen retrogradinen kolangiografia) tarkoittaa pelkkien sappiteiden ja ERP (endoskooppinen retrogradinen pankreatikografia) pelkkien haimateiden kuvantamista.[2]
Historia
[muokkaa | muokkaa wikitekstiä]Ensimmäisen ERCP-tutkimuksen raportoi vuonna 1968 yhdysvaltalainen lääkäri William S. McCune (1909–1998).[3] Aiheesta julkaistiin McCunen ensimmäisen raportin jälkeen seuraavat artikkelit vuonna 1970, kun japanilainen endoskopisti Oi Itaru kehitti ensin fiberoduodenoskopiaa eli pohjukaissuolen tähystystä ja sen jatkeena ERCP-tähystystä.[4] Uuden tekniikan hyödyt tulivat pian selviksi, ja ERCP levisi 1970-luvulla käyttöön sairaaloissa ympäri maailman. Aluksi ERCP:itä tehtiin ainoastaan diagnostisena tutkimuksena esimerkiksi keltaisuuden, toistuvien haimatulehdusten tai epäillyn leikkauksenjälkeisen tulehduksen selvittämiseksi. Endoskooppinen sfinkterotomia kehitettiin vuonna 1974, ja ERCP:n käyttö laajeni hoidolliseksi: sen avulla pystyttiin muun muassa poistamaan sappi- ja haimateiden kiviä. Suomessa ERCP otettiin käyttöön noin vuonna 1974. Magneettikuvauksen kehittyminen 2000-luvulla on osittain korvannut ERCP:n pelkkänä kuvantamistutkimuksena, mutta toimenpideluontoisena tutkimuksena se toimii edelleen kultaisena standardina muille, korvaaville menetelmille. Suomessa tehdään vuosittain noin 2000 ERCP-toimenpidettä pääosin yliopistosairaaloissa ja suurissa keskussairaaloissa.[1] Vertailun vuoksi Suomessa tehdään huomattavasti yleisempiä ja helpompia mahalaukun tähystyksiä eli gastroskopioita vuosittain noin 100 000[5].
Toteutus
[muokkaa | muokkaa wikitekstiä]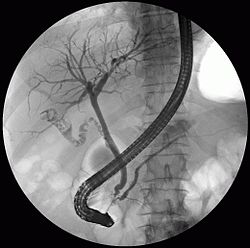
ERCP-tutkimuksessa käytetään sivulle katsovaa duodenoskoopiksi kutsuttua tähystintä, joka viedään suun, nielun, ruokatorven ja mahalaukun kautta pohjukaissuoleen. Pohjukaissuolen seinämässä sijaitsee iso pohjukaissuolinysty (papilla duodeni major), johon sappi- ja haimatiet avautuvat. Pohjukaissuolinystyn suulla on Oddin sulkijalihas, joka huolehtii sappi- ja haimateiden sulkemisesta, ja nystyn sisällä oleva laajentuma on nimeltään Vaterin ampulla.
Sivulle katsovan tähystimen avulla viedään katetri eli ohut putki ison pohjukaissuolinystyn kautta sappi- tai haimateihin tai molempiin. Katetrin kautta tiehyisiin ruiskutetaan varjoainetta ja niistä otetaan röntgenkuva, joka näyttää sappi- ja haimateiden ulkomuodon sekä tiehyissä olevat ahtaumat ja kivet. Kuvan perusteella tehdään tarvittavat toimenpiteet. Tutkimuksen yhteydessä voidaan kerätä biopsia- ja harjanäytteitä sekä sappi- tai haimanestettä.[2]
Läpivalaisuun voidaan käyttää nykyaikaista C-kaareksi kutsuttavaa röntgenlaitetta, joka liikkuvuutensa ansiosta mahdollistaa eri suunnista otettavat kuvat. Moderni digitaalitekniikka mahdollistaa muun muassa paremman kuvanlaadun, ja lääkäri voi seurata näytöltä reaaliaikaisesti sappi- ja haimateiden täyttymistä varjoaineella. C-kaari ei vaadi radiologin tai röntgenhoitajan läsnäoloa, vaikka radiologi voikin avustaa vaikeiksi osoittautuvissa tapauksissa.[2] Varjoaineena voidaan käyttää joko halvempia ionisoituvia tai uudempia ja kalliimpia ionisoitumattomia aineita; ERCP:n kohdalla ei ole selvää näyttöä kummankaan paremmuudesta toiseen verrattuna.[6]
Potilas on yleensä tutkimuksen aikana hereillä, mutta rauhoittavien lääkkeiden vaikutuksen alaisena. Lievän sedaation ansiosta osa potilaista ei jälkeenpäin edes muista tutkimuksesta mitään.[7] Lapsipotilailla tutkimus voidaan tehdä yleisanestesiassa. Potilaan nielu puudutetaan, ja tarvittaessa voidaan käyttää kipulääkkeitä. Suolen liikkeiden vähentämiseksi voidaan antaa glukagonia ja antikolinergisesti vaikuttavia lääkeaineita. ERCP-tutkimus kestää 30 minuutista kahteen tuntiin. Perinteisesti ERCP-tutkimuksen jälkeen potilasta seurataan vuodeosastolla vuorokauden ajan. Koska mahdolliset komplikaatiot kuitenkin yleensä ilmenevät heti tutkimuksen jälkeen, ERCP-kuvauksia alettiin 1980-luvulta lähtien tehdä myös polikliinisesti, jolloin potilas pääsee kotiin samana päivänä.[1][2]
ERCP:tä pidetään yhtenä vaativimmista mahasuolikanavan tähystystoimenpiteistä. ERCP:n opetteluun lääkäri tarvitsee erillisen koulutuksen, jonka aikana pitäisi hyvän tason saavuttamiseksi tehdä 180–200 toimenpidettä. Lisäksi laadun säilyttämiseksi ERCP-tutkimuksia tekevän yksikön tulisi suorittaa vähintään sata toimenpidettä vuodessa.[2]
Vasta-aiheet
[muokkaa | muokkaa wikitekstiä]ERCP-tutkimusta ei voi tehdä yhteistyökyvyttömälle potilaalle, paitsi joissain tapauksissa yleisanestesiassa.[8] Tutkimuksen vasta-aiheina pidetään haiman tuoretta pseudokystaa, tuoretta sydäninfarktia, akuuttia hengitysvajausta tai šokkia ja aiemmin tehtyjä tietyntyyppisiä vatsan alueen rekonstruktioleikkauksia (Roux-en-Y). Verenvuototaipumus on sfinkterotomian vasta-aihe. ERCP:n suhteellisia vasta-aiheita ovat muun muassa vakavat sydän- ja keuhkosairaudet ja tilanteet, joissa tutkimuksen riskit ovat suuremmat kuin odotettavissa oleva hyöty.[2]
ERCP:n käyttö
[muokkaa | muokkaa wikitekstiä]ERCP-kuvausta käytetään diagnostisiin ja hoidollisiin käyttötarkoituksiin. Diagnostinen kuvaus voidaan tehdä, jos epäillään sappi- tai haimateiden sairautta, tai jos potilaalla on epäselväksi jääneitä oireita kuten keltaisuutta. Hoidollinen käyttö tarkoittaa, että tutkimuksen yhteydessä otetaan näytteitä tai tehdään toimenpiteitä, joista yleisin on sfinkterotomia eli sappi-haimateiden laskukohdan halkaisu. Jos tarvitaan yksinomaan diagnostista tutkimusta, ERCP:n sijaan tehdään nykyisin usein magneettikolangiografia, jonka riskit ovat pienemmät. Hoidollisessa käytössä ERCP on kuitenkin edelleen korvaamaton.
Diagnostinen käyttö
[muokkaa | muokkaa wikitekstiä]ERCP voidaan tehdä diagnostisena tutkimuksena, jos henkilöllä ilmenee keltaisuutta eli ikterusta, jonka yhteydessä todetaan laajentuneet sappitiet. Laajentuminen, joka todetaan esimerkiksi ultraäänikuvauksella, johtuu tavallisesti sappiteiden tukoksesta. ERCP:n herkkyys ja tarkkuus keltaisuuden syyn selvittämisessä on erittäin hyvä, mutta riskien johdosta tutkimusta käytetään jatkuvasti vähemmän. ERCP:n hyvänä puolena taudin syyn selvittämisen lisäksi on mahdollisuus avata tukos esimerkiksi poistamalla sappikivet tai asentamalla stentti sappiteihin.[9]
Sappikivitaudissa ERCP:llä pystytään havaitsemaan ja poistamaan sapenjohtimeen kiilautuneet kivet. Sappitiehytkivien diagnostiikka on viime vuosiin asti tehty perinteisesti ERCP:llä, mutta nykyään suositaan magneettikuvausta sen turvallisuuden takia.[10]
ERCP-kuvauksella voidaan diagnosoida krooninen haimatulehdus ja määrittää sen vaikeusaste luokittelemalla tulehduksen haimatiehyisiin tekemät vauriot.[2] ERCP:n avulla on myös mahdollista lievittää tulehduksen aiheuttamaa kipua esimerkiksi laajentamalla tiehyiden kaventumia. Akuutin haimatulehduksen tutkimuksessa tai hoidossa ERCP:tä ei normaalisti käytetä.[11]
ERCP:llä pystytään tutkimaan epäilyjä haima- tai sappitiesyövästä. Haimasyöpä onnistutaan yleensä toteamaan tietokonetomografia- tai magneettikuvauksella, mutta ERCP:llä havaitaan paremmin lähellä tiehyiden laskukohtaa eli papillaa sijaitsevat kasvaimet. ERCP-kuvausta käytetään myös epäiltäessä sappileikkauksen tai laparoskopian yhteydessä tulleita vaurioita sappiteihin. Lisäksi tutkimuksella voidaan selvitellä epäselvien ylävatsakipujen aiheuttajia.[2]

Hoidollinen käyttö
[muokkaa | muokkaa wikitekstiä]ERCP:n etuna verrattuna esimerkiksi magneettikolangiografiaan ja muihin vatsan alueen kuvantamistutkimuksiin on mahdollisuus ottaa näytteitä ja tehdä toimenpiteitä kuvantamisen yhteydessä. ERCP:n pääasiallinen käyttö onkin nykyään nimenomaan hoidollisena tutkimuksena. Tähystyksen yhteydessä tehtäviä toimenpiteitä ovat muun muassa sappikiven poisto sappitiehyestä ja sappi- tai haimateiden laajennus. Toimenpiteiden edellytyksenä on yleensä ensin tehtävä sfinkterotomia eli Oddin sulkijalihaksen halkaisu.
Sappiteiden tukos, joka johtuu sappikivestä tai kasvaimesta, pystytään yleensä laukaisemaan poistamalla kivi tai asentamalla sappitieproteesi. Jos sappikivi on aiheuttanut sappitietulehduksen eli kolangiitin, tukoksen nopea laukaiseminen parantaa taudin ennustetta.[2] Sappitiehytkivien poiston onnistumistodennäköisyys on kokeneella lääkärillä 87–97 prosenttia.[10] Syövän aiheuttamassa sappi- tai haimatietukoksessa voidaan käyttää stenttiä eli muoviputkea palliatiivisena hoitokeinona keltaisuuden ja sappihapoista aiheutuvan kutinan vuoksi.[7]
Hyvänlaatuiset sappiteiden kaventumat voidaan laajentaa pallolaajennuksella. ERCP:n yhteydessä voidaan myös ottaa näytteitä sappi- ja haimateistä, mikä lisää todennäköisyyttä havaita haiman tai sappiteiden syöpä.[2][11]
ERCP:n yhteydessä suoritettavat toimenpiteet
[muokkaa | muokkaa wikitekstiä]
Tavallisin ERCP:n yhteydessä suoritettava toimenpide on sfinkterotomia eli papillotomia, joka tarkoittaa sappi-haimateiden laskukohdassa sijaitsevan Oddin sulkijalihaksen halkaisua. Sulkijalihas halkaistaan pituussuunnassa esimerkiksi sähköveitsellä. Tarkoituksena on avata sulkijalihasta riittävästi, jotta reitti työkaluille on vapaa ja muita toimenpiteitä mahdutaan suorittamaan sappi- ja haimatiehyiden sisällä.[7] Yleensä sfinkterotomia tehdään sappikivien poiston, sappiteiden pallolaajennuksen tai stentin asentamisen johdosta, mutta sitä voidaan käyttää myös hoitona Oddin sulkijalihaksen spasmin aiheuttamassa kivussa tai haimatulehduksessa.[2] Sfinkterotomia tehdään Suomessa noin joka toisessa ERCP-tutkimuksessa.[7]
ERCP-tutkimuksen aikana voidaan suorittaa sappi- tai haimatiehytkivien poisto. Noin 15 millimetriä halkaisijaltaan olevat kivet saadaan vielä poistettua suoraan, mutta sitä suuremmat täytyy ensin murskata palasiksi esimerkiksi murskaavalla korilla, laserilla tai kehonulkoisella murskaimella.[7]
Ahtautunut Oddin sulkijalihas voidaan halkaisemisen sijasta laajentaa pallolla. Myös ahdas sappi- tai haimatie voidaan laajentaa ja siihen voidaan asentaa stentti eli putki, joka pitää tiehyen avoimena. Tavallisesti käytetään muovistenttejä, joiden ongelmana on niiden tukkeutuminen, jolloin putki täytyy vaihtaa uuteen muutaman kuukauden välein. Metalliset stentit eivät tukkeudu yhtä helposti, mutta niitä ei voi asennuksen jälkeen enää poistaa, joten niitä käytetään vain syövän aiheuttamissa tukoksissa.[2]
Muita ERCP:n yhteydessä tehtäviä toimenpiteitä ovat Oddin sulkijalihaksen manometria eli paineenmittaus, jolla selvitetään sulkijalihaksen toimintahäiriöitä, ja tiehyistä ERCP-työkaluilla tehtävä näytteiden otto, jos epäillään esimerkiksi syöpää. Kyseeseen saattaa tulla solunäyte eli sytologinen näyte tai koepala eli histologinen näyte.[2][7]
Riskit
[muokkaa | muokkaa wikitekstiä]ERCP on invasiivinen eli kajoava tutkimus, johon liittyy myös riskejä. ERCP:n jälkeen amylaasin eli haiman tuottaman ruoansulatusentsyymin pitoisuus veressä nousee noin puolella potilaista, mikä saattaa kertoa haiman lievästä vaurioitumisesta, mutta pitoisuus palaa yleensä normaaliksi 1–4 päivän kuluessa. Yleisin ERCP:n jälkeinen komplikaatio on haimatulehdus, jonka saa noin 2–5 prosenttia toimenpidepotilaista. Haimatulehdus on kuitenkin tyypillisesti lievä, eikä aiheuta pysyvää haittaa. Harvoin, noin 0,4 prosentilla, ilmenee vaikea ja nekroottinen eli haiman kuoliota aiheuttava tulehdus.[2][11] Tulehduksen saattaa aiheuttaa esimerkiksi sfinkterotomian yhteydessä tapahtuva haimateiden vaurioituminen, haimateiden ylitäyttyminen, toistuvat kanyloinnit tai kanylointi liian syvälle tiehyisiin. Useimmilla potilailla mitään tulehdukselle altistavaa tekijää ei kuitenkaan huomata.[12]
ERCP:n harvinaisempia komplikaatioita ovat verenvuoto, pohjukaissuolen puhkeama, sappitietulehdus, haiman pseudokystan tulehdus sekä sydän- ja keuhkohaitat. Riski saada komplikaatioita on suurempi, jos ERCP:n yhteydessä tehdään jokin toimenpide, yleisimmin sfinkterotomia eli sappi-haimateiden laskukohdan halkaisu. Sydämeen ja keuhkoihin liittyvät komplikaatiot ovat yleisempiä vanhoilla ja sairailla henkilöillä, ja ne ovat suurin kuolleisuutta aiheuttava tekijä.[11] ERCP:hen liittyvä kuolleisuus on 0,2–0,4 prosenttia.[2][1]

ERCP:n riskit riippuvat potilaan, lääkärin, sairaalan ja itse toimenpiteen ominaisuuksista. Potilaan sairaudet, ikä ja anatomia vaikuttavat toimenpiteeseen. Esimerkiksi ERCP:n jälkeistä haimatulehdusta ilmenee eniten terveillä nuorilla naisilla, joilla on Oddin sulkijalihaksen toimintahäiriö. Potilaaseen liittyviä riskejä voidaan vähentää valitsemalla tarkasti toimenpiteeseen otettavat potilaat, ja välttämällä turhia ERCP-tähystyksiä. Sairaalaan ja toimenpidettä suorittavaan lääkäriin liittyvät riskit riippuvat lähinnä lääkärin ja muun hoitohenkilökunnan kokemuksesta ja taidoista ja yksikön tekemien toimenpiteiden määrästä. Lääkärin tulisi suorittaa ainakin 200 ERCP-tähystystä ennen rutiininomaisen korkean tason saavuttamista, ja toimenpiteitä pitäisi tehdä sairaalassa ainakin yksi viikossa. ERCP-toimenpiteiden keskittäminen suurempiin sairaaloihin saattaa parantaa niiden laatua. ERCP-toimenpiteeseen liittyviä riskitekijöitä ovat muun muassa vaikea kanylointi, toistuvat haimatiehytruiskutukset ja esileikkaavan neulan käyttäminen. Jos toimenpiteessä tehdään Oddin sulkijalihaksen halkaisu tai manometria, riskit ovat korkeammat.[11][2]
Säteilyturvallisuus
[muokkaa | muokkaa wikitekstiä]ERCP-tutkimuksessa käytetään röntgensäteilyä, joka on ionisoivaa säteilyä ja voi aiheuttaa säteilyhaittoja. Kuvauksen säteilyannokset riippuvat paljolti tutkimuksen kestosta, ja potilaan ja henkilökunnan säteilysuojaus on tärkeää. Brittiläisessä tutkimuksessa vuodelta 2002 on mitattu potilaiden saamaksi efektiiviseksi annokseksi 7,3 mSv ja lääkärin saamaksi annokseksi 0,3–0,4 mSv toimenpidettä kohti;[13] toisaalta diagnostisen ERCP:n tuottama säteilyannos on pienempi (3,1 mSv) kuin hoidollisen ERCP:n (12,4 mSv), koska läpivalaisuun käytetty aika on jälkimmäisessä pidempi.[14] Tutkimuksissa käytettyjen erilaisten teknisten laitteiden vuoksi luvut eivät välttämättä ole vertailukelpoisia Suomen tämänhetkisten ERCP-kuvausten kanssa.
Antibioottiestohoito
[muokkaa | muokkaa wikitekstiä]Rutiininomaisesta antibioottiprofylaksiasta eli estohoidosta ei ole todettu olevan hyötyä ERCP:n yhteydessä. Antibioottihoitoa suositellaan vain silloin, kun tiehyiden tukosta ei ole pystytty toimenpiteessä avaamaan, kun potilaalla on immuunijärjestelmän puutostila tai kun hän sairastaa sklerosoivaa kolangiittia. Jotta ERCP:n yhteydessä vereen pääsevät bakteerit eivät aiheuttaisi riskiryhmillä endokardiittia eli sydänlihastulehdusta, aloitetaan ERCP:n jälkeen estohoito antibiootilla potilaille, joilla on esimerkiksi sydämen tekoläppä, aiemmin sairastettu endokardiitti, vasemmalta oikealle suuntautuva reikä sydämessä tai verisuonen tekosiirre.[2]
Muut tutkimusmenetelmät
[muokkaa | muokkaa wikitekstiä]
Koska ERCP-tutkimukseen sisältyy riskejä, on pyritty kehittelemään sen korvaavia tutkimusmenetelmiä. ERCP on kuitenkin edelleen ns. kultainen standardi, johon uusia menetelmiä verrataan.
Magneettikolangiografia (MRCP) on sappi- ja haimateiden kuvausmenetelmä, jossa käytetään apuna magneettikuvausta. Magneettikolangiografiaa pidetään nykyään parhaana tutkimuksena esimerkiksi sappitiekivien ja kasvainten diagnostiikassa, jossa se on sekä herkkä että tarkka. Hyviä puolia ovat tutkimuksen helppous ja turvallisuus, sillä potilasta ei tähystetä eikä hän altistu säteilylle tai varjoaineen haittavaikutuksille. Magneettikuvaus voidaan tehdä henkilöille, joilla ERCP ei teknisistä tai anatomisista syistä onnistuisi, mutta potilaalla ei saa olla elimistössään magneettikenttään reagoivia esineitä kuten sydämentahdistinta. Magneettikolangiografian yhteydessä ei kuitenkaan voida tehdä toimenpiteitä, joten sellaista tarvittaessa ERCP on edelleen ensisijainen vaihtoehto.[10]
Perkutaaninen transhepaattinen kolangiografia (PTC) on menetelmä, jossa viedään ihon ja maksan läpi neulan avulla ohut putki, jonka kautta ruiskutetaan varjoainetta sappiteihin, ja otetaan röntgenkuva. PTC:n avulla voidaan asentaa sappiteiden ulkonen dreeni eli huuhteluputki, jos sappiteissä on tukos. PTC:n riskeinä ovat esimerkiksi verenvuoto ja sappitietulehdus.[9]
Endoskooppinen kaikukuvaus (EUS) on tähystyksen avulla tehtävä sappi- ja haimateiden ultraäänitutkimus. Sillä voidaan tutkia muun muassa kasvaimia ja sappikiviä, joiden diagnosoimisessa se on ERCP:n veroinen. Sappiteiden anatomisia vaihteluita kaikukuvaus ei kuitenkaan näytä. Tutkimuksen ongelmina ovat kallis laitteisto ja lääkärin kokemuksen suuri vaikutus tuloksiin.[10]
Lähteet
[muokkaa | muokkaa wikitekstiä]- ↑ a b c d Sand, J., Uusimäki, J., Räty, S., Tyrväinen, T., Nordback, I.: Sappi- ja haimateiden tähystystoimenpiteet onnistuvat myös polikliinisesti. Duodecim, 2005, nro 121(7), s. 763-767.
- ↑ a b c d e f g h i j k l m n o p q Endoskooppinen retrogradinen kolangiopankreatikografia (ERCP) 18.2.2001. Duodecim Käypä hoito. Viitattu 5.6.2007.
- ↑ McCune, W.S., Shorb, P.E., Moscovitz, H.: Endoscopic cannulation of the ampulla of vater: a preliminary report. Annals of Surgery, 1968, nro 167, s. 752. Artikkelin verkkoversio.[vanhentunut linkki] PMID 5646296
- ↑ Oi, I.: Fiberduodenoscopy and endoscopic pancreatocholangiography. Gastrointestinal Endoscopy, 1970, nro 17(2), s. 59–62. PMID 5488440
- ↑ Karvonen, A-L.: Ylävatsavaivan diagnostiikka: pitääkö aina tähystää. Lääkärilehti, 2005, nro 60(44), s. 4487–4490.
- ↑ Peter Draganov: "Iodinated Contrast Sensitivity in ERCP" – Review 30.6.1998. MUSC Digestive Disease Center. Viitattu 12.7.2007. (englanniksi)
- ↑ a b c d e f Halttunen, J.: Endoskooppiset toimenpiteet gastroenterologiassa. Suomen Lääkärilehti, 1996, nro 51(29), s. 2961.
- ↑ Endoscopic Retrograde Cholangiopancreatography (ERCP) U.A.E. Ministry of Health. Arkistoitu 27.9.2007. Viitattu 12.7.2007. (englanniksi)
- ↑ a b Pikkarainen, P., Halme, L.: Ikterus ja kolestaasi 12.1.2005. Kustannus Oy Duodecim. Viitattu 10.6.2007.
- ↑ a b c d Kellokumpu, I., Kairaluoma, M.: Sappitiehytkivet – miten valita tutkimus- ja hoitomuoto? Lääkärilehti, 2006, nro 61(14), s. 1589–1593.
- ↑ a b c d e Endoscopic Retrograde Cholangiopancreatography (ERCP) for Diagnosis and Therapy 14.–16.1.2002. National Institutes of Health. Arkistoitu 8.6.2007. Viitattu 5.6.2007. (englanniksi)
- ↑ Janatuinen, E., Kastarinen, M., Kemppainen, A., Ebeling, T., Julkunen, R.: Sappi- ja haimatiehyiden tähystykseen liittyvät komplikaatiot. Lääkärilehti, 1995, nro 49(31), s. 3153.
- ↑ Buls, N., Pages, J., Mana, F., Osteaux, M.: Patient and staff exposure during endoscopic retrograde cholangiopancreatography. British Journal of Radiology, 2002, nro 75, s. 435–443. Artikkelin verkkoversio. (Arkistoitu – Internet Archive)
- ↑ Larkin CJ, Workman A, Wright RE, Tham TC.: Radiation doses to patients during ERCP. Gastrointestinal endoscopy, 2001, nro 53(2), s. 161–164. PMID 11174284
Aiheesta muualla
[muokkaa | muokkaa wikitekstiä]- Endoskopie-Atlas, Albertinen-Krankenhaus Hamburg: kuva-atlas normaaleista ja patologisista ERCP-löydöksistä (saksaksi)